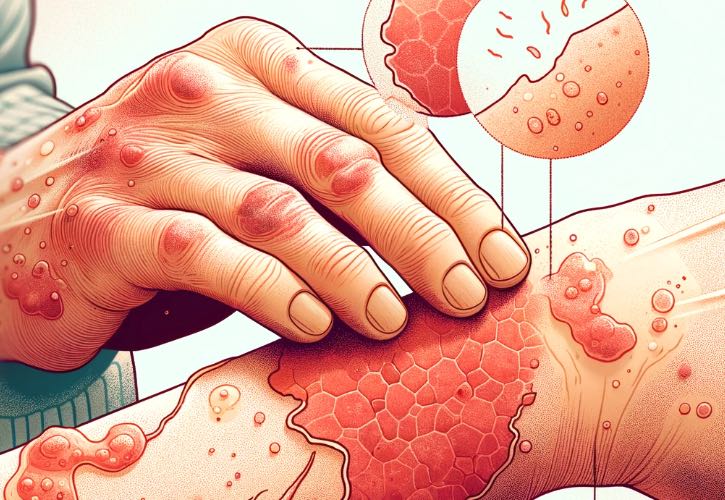
La dermatite atopica, comunemente nota come eczema atopico, è una patologia cronica della pelle caratterizzata da infiammazione, prurito e arrossamento.
È una delle forme più comuni di eczema e tende a manifestarsi soprattutto nei bambini, ma può persistere o manifestarsi anche nell’età adulta.
La dermatite atopica è spesso associata ad altre condizioni atopiche come l’asma e la febbre da fieno.
La malattia è caratterizzata da fasi di esacerbazione, in cui i sintomi si aggravano, alternate a periodi di remissione, in cui i sintomi si attenuano o scompaiono.
La dermatite atopica è influenzata da una combinazione di fattori genetici, ambientali e immunologici che portano a una barriera cutanea alterata e a una risposta immunitaria iperreattiva.
Questi fattori possono causare una pelle secca, sensibile e incline a infiammazioni e infezioni.
Cause della dermatite atopica
Le cause esatte della dermatite atopica non sono completamente comprese, ma si ritiene che siano il risultato di una complessa interazione tra fattori genetici, ambientali e immunologici.
Ecco alcune delle cause e dei fattori di rischio associati alla dermatite atopica:
- Fattori genetici: La predisposizione genetica gioca un ruolo significativo. Se entrambi i genitori soffrono di dermatite atopica o altre condizioni atopiche come l’asma o la febbre da fieno, il rischio che i loro figli sviluppino la patologia aumenta.
- Alterazioni della barriera cutanea: Le persone colpite da dermatite atopica spesso hanno una pelle che perde umidità più facilmente e può essere più sensibile agli irritanti. Ciò può essere dovuto a mutazioni in geni che influenzano la barriera cutanea, come il gene della filaggrina.
- Disfunzione del sistema immunitario: La dermatite atopica è associata a una risposta immunitaria alterata. Il sistema immunitario può reagire eccessivamente a sostanze innocue, portando a infiammazione e sintomi di eczema.
- Fattori ambientali: Gli irritanti ambientali come pollini, fumo di tabacco, inquinanti, detergenti aggressivi e alcuni tessuti possono scatenare o peggiorare la dermatite atopica.
- Stress: Lo stress emotivo e fisico può peggiorare i sintomi della dermatite atopica, anche se non è una causa diretta.
- Clima e temperature: Climi freddi e secchi possono peggiorare la malattia, così come variazioni estreme di temperatura e umidità.
- Allergeni alimentari: In alcuni casi, particolari allergeni alimentari possono scatenare o esacerbare la dermatite atopica, specialmente nei bambini.
Sintomi della dermatite atopica
I sintomi della dermatite atopica possono variare da persona a persona e possono cambiare nel tempo, specialmente con l’età. I sintomi più comuni includono:
- Prurito intenso: Questo è spesso il primo sintomo e può essere grave, causando un forte disagio. Il prurito tende a peggiorare di notte.
- Eruzione cutanea: Le eruzioni si presentano comunemente sul viso, dietro le ginocchia, all’interno dei gomiti, sulle mani e sui piedi, ma possono verificarsi in qualsiasi parte del corpo. Nell’infanzia, l’eruzione tende a manifestarsi sul viso e sul cuoio capelluto.
- Pelle secca: La pelle affetta da dermatite atopica spesso appare molto secca, squamosa o ruvida.
- Rossore: La pelle può diventare rossa e infiammata a causa del grattamento e dell’irritazione.
- Vescicole: In alcuni casi, soprattutto quando l’eczema è grave, possono formarsi piccole vescicole che possono perdere fluido e formare croste quando vengono graffiate.
- Ispessimento della pelle: Con il tempo, aree frequentemente graffiate possono diventare ispessite, una condizione nota come lichenificazione.
- Infezioni secondarie: La pelle danneggiata può essere più suscettibile a infezioni batteriche, virali o fungine.
È importante sottolineare che i sintomi possono fluttuare, con periodi di miglioramento (remissione) alternati a fasi di peggioramento (rinfocolo).
La severità e la frequenza dei sintomi possono anche variare significativamente tra individui diversi.
Diagnosi
La diagnosi della dermatite atopica si basa principalmente su un esame fisico e sulla storia medica del paziente.
Non esiste un singolo test per diagnosticare la dermatite atopica, quindi il medico di solito considera diversi fattori:
- Storia clinica: Il medico chiederà dettagli sulla storia dei sintomi, come quando sono comparsi per la prima volta, la frequenza e la gravità degli episodi, e se ci sono stati eventuali fattori scatenanti noti.
- Esame fisico: Il medico esaminerà la pelle per valutare le caratteristiche tipiche dell’eczema, come rossore, secchezza, squame, e aree di ispessimento.
- Storia familiare: Viene spesso chiesto se ci sono stati casi di dermatite atopica, asma o febbre da fieno nella famiglia, poiché questi disturbi sono spesso correlati.
- Esclusione di altre condizioni: Altre condizioni della pelle, come la psoriasi o le infezioni cutanee, possono a volte imitare l’eczema, quindi il medico può effettuare test per escluderle.
- Test allergologici: In alcuni casi, possono essere effettuati test allergologici per identificare eventuali allergie ambientali o alimentari che potrebbero peggiorare la dermatite atopica.
- Osservazione dei sintomi: La diagnosi può a volte richiedere un monitoraggio dei sintomi nel tempo per vedere come rispondono a varie misure di trattamento o a cambiamenti ambientali.
È importante consultare un dermatologo o un altro specialista della pelle per una diagnosi accurata e un piano di trattamento appropriato.
Trattamento
Il trattamento della dermatite atopica mira a ridurre l’infiammazione della pelle, alleviare il prurito e prevenire le recidive.
La strategia terapeutica può variare in base alla gravità e alla frequenza dei sintomi, ed è spesso personalizzata per ogni paziente.
Ecco alcune opzioni terapeutiche comuni:
- Idratazione della pelle: L’uso regolare di emollienti e creme idratanti aiuta a mantenere la pelle umida e a ridurre la secchezza e il prurito.
- Farmaci topici:
- Corticosteroidi topici: Sono spesso la prima linea di trattamento per ridurre l’infiammazione e il prurito.
- Inibitori topici della calcineurina: Come tacrolimus e pimecrolimus, possono essere utilizzati per trattare le aree delicate della pelle o in caso di risposta insufficiente ai corticosteroidi.
- Antistaminici: Possono essere utilizzati per alleviare il prurito, specialmente quelli sedativi che aiutano a dormire meglio di notte.
- Terapie a base di luce (fototerapia): L’esposizione controllata a specifiche lunghezze d’onda della luce ultravioletta può aiutare a ridurre l’infiammazione e migliorare i sintomi.
- Immunomodulatori sistemici: Per casi gravi o resistenti, possono essere prescritti farmaci che modificano la risposta immunitaria, come metotrexato, ciclosporina o azatioprina.
- Biologici: Nuove terapie biologiche, come il dupilumab, sono disponibili per il trattamento di forme moderate o gravi di dermatite atopica nei pazienti adulti.
- Gestione degli scatenanti: Identificare e evitare fattori scatenanti personali, come allergeni, irritanti o stress, è un aspetto fondamentale della gestione dell’eczema.
- Cura della pelle: Adottare abitudini quotidiane per la cura della pelle, come bagni tiepidi brevi, utilizzo di saponi delicati e asciugatura tamponando la pelle, può contribuire a ridurre i sintomi.
- Istruzione e supporto psicologico: È importante istruire i pazienti e le loro famiglie sulla gestione dell’eczema e fornire supporto per affrontare lo stress emotivo associato alla patologia.
La collaborazione con un dermatologo o un medico esperto è cruciale per sviluppare un piano di trattamento efficace e sicuro per la dermatite atopica.
Prevenzione
La prevenzione della dermatite atopica comprende una serie di strategie mirate a mitigare l’insorgenza dei sintomi e a controllare i fattori scatenanti. Ecco alcuni consigli chiave:
- Idratazione regolare della pelle: Utilizzare quotidianamente emollienti o creme idratanti per mantenere la pelle morbida e prevenire la secchezza, che può peggiorare l’eczema.
- Evitare fattori scatenanti: Identificare e limitare l’esposizione a potenziali irritanti o allergeni, come detergenti aggressivi, profumi, polline, peli di animali domestici e alcuni tessuti come la lana.
- Clima e umidità: Mantenere un ambiente domestico con umidità adeguata, specialmente in climi secchi, può aiutare a prevenire la secchezza della pelle.
- Bagni e docce: Preferire bagni o docce tiepide e brevi, evitando l’uso di saponi aggressivi o spugne abrasive. Dopo il bagno, tamponare delicatamente la pelle con un asciugamano senza strofinare.
- Abbigliamento: Indossare abiti morbidi e traspiranti, preferibilmente in cotone, per evitare irritazioni cutanee.
- Dieta e nutrizione: Anche se non c’è una dieta specifica per la prevenzione dell’eczema, è consigliabile evitare alimenti che si sa essere allergeni o che scatenano sintomi.
- Gestione dello stress: Poiché lo stress può esacerbare l’eczema, pratiche come la meditazione, lo yoga e altre tecniche di rilassamento possono essere utili.
- Cura della pelle: Mantenere una routine quotidiana di cura della pelle per ridurre la probabilità di acutizzazione.
- Controllo regolare: Consultare regolarmente un dermatologo per monitorare la patologia e adeguare il trattamento se necessario.
- Istruzione e conoscenza: Avere una buona comprensione della patologia può aiutare a gestire meglio i sintomi e a prendere decisioni informate riguardo alla cura della pelle.
È importante ricordare che ogni individuo può reagire diversamente ai vari fattori scatenanti o strategie di prevenzione, quindi può essere necessario un approccio personalizzato.
Se ti è piaciuto questo articolo, non dimenticare di condividerlo sui tuoi canali social e di lasciare un commento qui sotto!